Amputatie van voet, onder- of bovenbeen (Folder)
5623 EJ Eindhoven
040 - 239 91 11

Amputatie van voet, onder- of bovenbeen (Folder)
U ondergaat binnenkort een amputatie van uw voet, onder- of bovenbeen. In deze folder vindt u informatie over de gebruikelijke gang van zaken rond een amputatie. Het is goed u te realiseren dat de situatie voor u persoonlijk anders kan zijn dan hier is beschreven. Het ondergaan van een amputatie is een ingrijpende gebeurtenis voor u, uw familie en uw omgeving. Er komt heel wat op u af. Het is daarom belangrijk om u zo goed mogelijk te informeren over wat u te wachten staat.
Er zijn verschillende redenen om een (deel van het) been te amputeren. In het merendeel van de gevallen is een amputatie het gevolg van een vernauwing of afsluiting van de beenslagaders. Amputatie is hierbij noodzakelijk omdat door vernauwing of afsluiting van de beenslagaders het betreffende lichaamsdeel dreigt af te sterven. Een amputatie kan daarentegen ook het gevolg zijn van, of noodzakelijk zijn na, een ongeluk (trauma), een infectie, een tumor, een verbranding of bevriezing.
In deze folder gaan we in op amputaties als gevolg van een afsluiting van een beenslagader.
Ligging en functie van de beenslagaders
In het menselijk lichaam worden zuurstof en andere bestanddelen vervoerd van het hart naar de weefsels door middel van de bloedsomloop. De bloedsomloop is globaal in te delen in slagaders en aders. Slagaders, ook wel arteriën genoemd, zijn bloedvaten die het zuurstofrijke bloed van het hart naar de weefsels toe vervoeren. Aders, ook wel venen genoemd, zijn bloedvaten die het zuurstofarme bloed van de weefsels afvoeren terug naar het hart. Deze pompt het bloed vervolgens naar de longen, waar opnieuw zuurstof kan worden opgenomen.
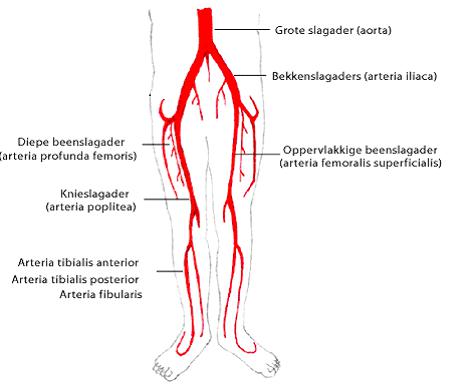
Op de tekening ziet u het verloop van de slagaders naar de benen. De grote slagader (aorta) vertakt zich eerst in de twee bekkenslagaders. Ter hoogte van de lies veranderen de bekkenslagaders van naam en worden zij beenslagaders genoemd (arteria femoralis communis).
De beenslagaders vervoeren het bloed vanuit de grote slagader naar de benen. De beenslagader splitst zich in twee takken: de diepe beenslagader (arteria profunda femoris) en de oppervlakkige beenslagader (arteria femoralis superficialis). Ter hoogte van de kniekuil verandert de oppervlakkige beenslagader van naam en wordt dan de knieslagader genoemd (arteria poplitea). Ter hoogte van het onderbeen splitst de knieslagader in drie belangrijke takken: de arteria tibialis anterior, de arteria fibularis en de arteria tibialis posterior.
Afsluiting van de beenslagader
Een afsluiting van de beenslagaders kan zowel acuut door een bloedpropje als chronisch door slagaderverkalking ontstaan. Slagaderverkalking ofwel artherosclerose ontstaat doordat op een bepaalde plaats in de vaatwand bloedplaatjes, cholesterol en gladde spiercellen zich opeenhopen. Deze ophopingen noemen we plaques. Door deze ophopingen kan er een vaatvernauwing in de beenslagaders ontstaan, ook wel perifeer vaatlijden genoemd. Dit begint met een kleine beschadiging van de gladde binnenwand van het bloedvat. Wanneer het lichaam probeert de beschadiging te herstellen, klonteren bloedplaatjes samen op de beschadigde plaats. Op deze plaque kan zich uiteindelijk ook kalk afzetten waardoor deze verhardt (sclerose). Hierdoor wordt de ruimte in het bloedvat kleiner, vandaar de term vaatvernauwing. Als een bloedvat zich steeds verder vernauwt, zodat het vat geheel dicht zit, is sprake van een afsluiting. Door een vernauwing of afsluiting van een slagader naar de benen kan er minder of zelfs geen bloed doorstromen.
Daardoor ontstaat er een gebrek aan zuurstof in het been waardoor pijn ontstaat en waardoor het weefsel af kan sterven. Bij ernstige weefselschade is de kans groot dat de infectie zich verder in het lichaam uitbreidt. Een amputatie kan dit voorkomen.
Veelvoorkomende klachten
Een vernauwing of afsluiting van een slagader hoeft niet altijd aanleiding te geven tot (ernstige) klachten. Soms worden door het lichaam kleine nieuwe bloedvaatjes gevormd die de vernauwing of verstopping overbruggen waardoor de bloedsvoorziening toch voldoende blijft. Deze bloedvaatjes worden ook wel collateralen gevormd.
Klachten die voorkomen zijn:
- Etalagebenen (Claudicatio intermittens)
De beenspieren hebben bij inspanning veel meer bloed en zuurstof nodig dan in rust. Daardoor kan vooral bij inspanning verzuring van de spieren optreden waardoor er een krampachtige pijn ontstaat. Na een eindje wandelen, kan dan pijn ontstaan in één of beide benen. Na een korte tijd rusten, verdwijnt de pijn en kan men weer een eindje verder lopen. - Rustpijn
Het is ook mogelijk dat er zo weinig bloed naar de benen stroomt dat er zelfs in rust, of ’s nachts in bed, pijn ontstaat. Dit wordt rustpijn genoemd. Wanneer men dan het been uit het bed laat hangen of in een stoel gaat zitten, wordt de pijn soms beter. Dit komt omdat de zwaartekracht de bloedtoevoer net voldoende verbetert om de rustpijn op te heffen. - Afstervingsproces
Als er nauwelijks doorbloeding is, is de kans op wondjes en infecties groot. Wanneer deze infectie zich uitbreidt kan het weefsel afsterven, wat zich uit in donkerblauwe of zwarte verkleuringen. Dit wordt necrose (bij een droge wond) of gangreen (‘koudvuur’, bij een natte wond) genoemd. Soms ontstaan er wonden die niet genezen of sterven één of meerdere tenen af. Zonder operatie, waarbij de doorbloeding wordt hersteld, is een amputatie van het betreffende been dikwijls niet te vermijden.
Andere klachten van vernauwing kunnen zijn: koude voeten, verminderde haargroei op de benen, verdikte teennagels (vaak met schimmelinfectie) en vertraagde nagelgroei. Door de slechtere doorbloeding kunnen de benen bleek worden bij optillen en rood verkleuren bij laten afhangen van de benen.
Diagnose en onderzoek
Er bestaan verschillende onderzoeken waarmee vastgesteld kan worden of u een vernauwing of afsluiting van de beenslagader heeft.
- Doppler-onderzoek
Wanneer er sprake is van een vernauwing in een bloedvat, is de bloeddruk áchter de vernauwing lager dan vóór de vernauwing. De arts vergelijkt daarom de bloeddruk ter hoogte van de armen met de bloeddruk ter hoogte van de enkels. Dit gebeurt met behulp van een bloeddrukmeter en een Doppler-apparaat. Een Doppler-onderzoek geeft informatie over de stroomsnelheid van het bloed in uw benen. Het is een pijnloos onderzoek. Als een bloeddrukverschil wordt gevonden, wijst dit op een mogelijke onderliggende vernauwing van de slagader. - Duplex-onderzoek
Bij een duplex wordt een doppler-onderzoek gecombineerd met echografie. Bij echografie wordt gebruik gemaakt van geluidsgolven die voor het menselijk oor niet waarneembaar zijn. Deze geluidsgolven dringen door in het lichaam, worden teruggekaatst door de bloedstroom en vormen vervolgens een beeld dat te zien is op een beeldscherm. Het uitzenden en weer opvangen van de geluidsgolven gebeurt met een apparaatje dat eruit ziet als een soort microfoon. Hiermee kan de aard en de ernst van de afwijking in het bloedvat in beeld worden gebracht. Ook duplex-onderzoek is pijnloos. - Angiografie
De beste onderzoeksmethode met de meest betrouwbare informatie over een bloedvat is angiografie. Met behulp van contrastvloeistof, die via een katheter in een slagader wordt ingebracht (meestal in de lies), kunnen in principe alle bloedvaten onder röntgendoorlichting zichtbaar worden gemaakt. Dit onderzoek is echter veel minder patiëntvriendelijk. Er moet een sneetje in de lies worden gemaakt om de katheter in het bloedvat te brengen, contrastvloeistof wordt toegediend en u moet na afloop blijven liggen om te voorkomen dat de aangeprikte slagader problemen gaat geven. Een dergelijk onderzoek wordt daarom pas in tweede instantie uitgevoerd.
Meer informatie over bovenstaande onderzoeken vindt in de desbetreffende onderzoeksfolders.
Behandeling
Indien er sprake is van een vernauwing van de beenslagader, wordt u doorverwezen naar de vaatchirurg. De vaatchirurg bepaalt of u in aanmerking komt voor een operatie. Er zijn verschillende behandelmogelijkheden van een vernauwing van de beenslagader. Afhankelijk van de ernst van de situatie en om welke slagader het gaat, wordt er door de behandelend specialist een keuze gemaakt. U vindt hierover meer informatie in de folder ‘Vernauwing van de beenslagader’.
Een ernstige vernauwing of zelfs afsluiting, vaak in combinatie met een infectie, kan een reden zijn om een (deel van het) been te amputeren. Een amputatie is een ernstige, onherroepelijke ingreep. Het is een ingreep die alleen uitgevoerd wordt als het echt niet anders kan. De ingreep vindt plaats onder spinale (ruggenprik) of algehele anesthesie (narcose).
Voorbereidingen
Pre-operatieve screening en anesthesie
U wordt geopereerd en bent daarom doorverwezen naar de polikliniek Pre-operatieve screening. Op deze polikliniek bekijkt de anesthesioloog of de operatie voor u extra gezondheidsrisico’s met zich meebrengt. Tijdens dit gesprek bespreken we de verdoving (anesthesie) en pijnstilling met u. We bespreken waarop u moet letten met eten, drinken en roken op de dagen rondom de operatie. Daarnaast spreken we af hoe u op die dagen uw medicijnen gebruikt. Dit geldt ook voor bloedverdunners. Omdat we uw medicijnen willen controleren krijgt u ook een afspraak bij de Apotheek. Zorg dat u tijdens deze afspraak een actueel medicijnen overzicht of medicijnpaspoort bij de hand heeft als u medicijnen gebruikt. Ook vragen we u om bij uw eigen apotheek toestemming te verlenen voor het digitaal delen van de medicatiegegevens.
Ter voorbereiding op deze afspraken vragen we u een vragenlijst in te vullen. Deze vragenlijst staat voor u klaar in MijnCatharina. Het is belangrijk dat u deze vragenlijst zo snel mogelijk invult. Nadat u de vragenlijst heeft ingevuld, plannen wij voor u een afspraak bij de Apotheek en een afspraak bij de polikliniek Pre-operatieve screening. Soms zijn dit telefonische afspraken; soms nodigen we u uit voor een bezoek op de polikliniek. Dit hangt af van de antwoorden op de vragenlijst en de operatie die u krijgt.
Bij de Apotheek en de polikliniek Pre-operatieve screening kunt u alleen op afspraak terecht.
De Apotheek is telefonisch bereikbaar van maandag t/m vrijdag tussen 09.00 en 16.00 uur via telefoonnummer 040 – 239 87 20.
De polikliniek Pre-operatieve screening is telefonisch bereikbaar van maandag t/m vrijdag tussen 08.00 en 17.00 uur via telefoonnummer 040 – 239 85 01.
Meer informatie over pre-operatieve screening en verdoving vindt u in de folder ‘Anesthesie‘.
De opname
Voor een amputatie van (een deel van) het been wordt u opgenomen op de verpleegafdeling Chirurgie. Op de dag van de opname kunt u zich melden aan de balie van de met u afgesproken verpleegafdeing. Een verpleegkundige brengt u vervolgens naar de kamer en informeert u over de verdere gang van zaken op de afdeling. Neemt u de medicijnen die u thuis gebruikt mee naar het ziekenhuis.
Vóór de operatie
Nadat de verpleegkundige u heeft geholpen met het installeren op de kamer, voert deze een aantal controles bij u uit zoals het meten van uw temperatuur en polsslag. Tenslotte komt er nog een laborant bloed bij u afnemen.
De verpleegkundige zorgt dat u op de ochtend klaar bent voor de operatie. Zodra u aan de beurt bent, wordt u in bed door de verpleegkundige naar de voorbereidingskamer gebracht. Zodra de operatiekamer gereed is, wordt u hier door de operatieassistent opgehaald. Als dit is afgesproken, brengt de anesthesist eerst een slangetje in de rug in voor de pijnstilling, waarna u de narcose krijgt toegediend.
Mogelijke operaties
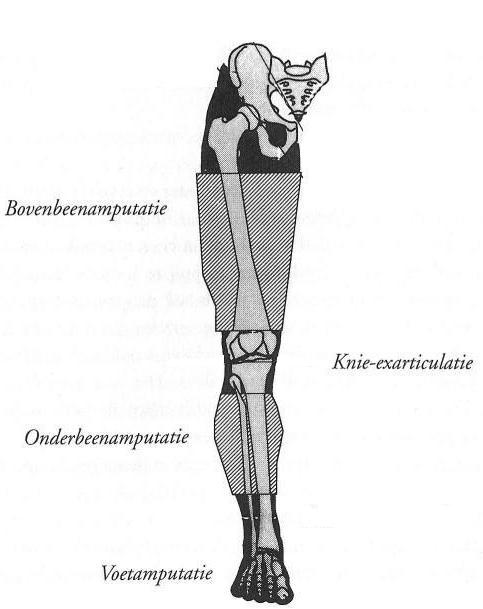
Afhankelijk van de weefselschade moet de chirurg meer of minder amputeren. Voordat tot een operatie wordt overgegaan, bekijkt de arts zorgvuldig wat het beste amputatieniveau is. Met amputatieniveau wordt de exacte plaats in het been bedoeld waar de ingreep plaatsvindt.
De teen- of (voor)voetamputatie
Hiervoor kan worden gekozen als er door een doorbloedingsstoornis weefselversterf en infectie is ontstaan die zich beperkt tot de tenen en/of de (voor)voet. Een aanvullende vaatoperatie ter verbetering van de doorbloeding van de voet zal de wondgenezing bespoedigen. Helaas is dit bij zeer slechte onderbeen- of voetslagaders niet altijd mogelijk. Ook zonder vaatoperatie kan langzame genezing optreden. Er kan echter ook opnieuw weefselversterf met infectie ontstaan, waarna opnieuw een amputatie op hoger niveau nodig kan zijn.
De onderbeenamputatie
De onderbeenamputatie komt het meeste voor. Het niveau van de amputatie wordt bepaald op basis van de conditie van uw been. Ook de bloeddoorstroming op de plaats van de amputatie is van belang voor het amputatieniveau. Indien de onderbeenamputatie door het kniegewricht plaatsvindt, wordt er gesproken over een knie exarticulatie.
De bovenbeenamputatie
Een bovenbeenamputatie wordt onder andere uitgevoerd bij zeer uitgebreide infecties of weefselversterf of na complicatie bij lagere amputaties. Hierbij vindt de amputatie plaats tussen het heup- en het kniegewricht. Het bovenbeen is meestal veel beter doorbloed. Daarom zijn er bij een amputatie van het bovenbeen veel minder stoornissen in de wondgenezing te verwachten. Hoewel de chirurg vóór de operatie de ernst en de mate van weefselschade zo goed mogelijk vaststelt, kan hij hierbij echter alleen uitgaan van wat aan de buitenkant zichtbaar is. Dit is helaas niet altijd betrouwbaar. Het komt daarom wel eens voor, dat de arts tijdens de operatie moet besluiten een groter deel te amputeren dan in eerste instantie gedacht werd en met u besproken is.
Ook kan het voorkomen, dat achteraf wordt vastgesteld dat bij de operatie te weinig is geamputeerd. De wond wil dan niet genezen, de weefselschade kan doorgaan en een nieuwe operatie is nodig.
Hoe wordt een amputatie uitgevoerd?
Bij een operatie is het belangrijk dat er een zo goed mogelijke stomp wordt gevormd; stevig en geschikt voor het lopen met een prothese. De ingreep vindt zo plaats dat na de amputatie de huid rond de wond kan worden dichtgevouwen.
De chirurg vormt met huidsneden twee huidlappen. Deze worden zo gemaakt dat de ene langer is dan de andere. Hierdoor kan de langere huidlap, over de kortere gelegd worden. De spieren worden vervolgens op een hoger niveau doorgesneden en het bot wordt tenslotte weer iets hoger afgezaagd. Hiermee ontstaat een stomp. De bloedvaten worden afgebonden en de zenuwen worden zo hoog mogelijk doorgesneden. Hiermee wil men voorkomen dat de zenuwen in het littekenweefsel bekneld raken, waardoor hevige pijn kan optreden.
De huid met het onderliggende weefsel wordt vervolgens gesloten.
Na de operatie
Na de operatie wordt u eerst naar de recovery (uitslaapkamer) gebracht. Zodra uw toestand stabiel is, wordt u overgebracht naar de verpleegafdeling voor verder herstel. Direct na de operatie bent u door een aantal slangen verbonden met apparaten. Deze kunnen zijn:
- Een infuus voor toediening van vocht en medicijnen
- Een slangetje in het been om bloed af te voeren (drain)
- Een blaaskatheter voor afloop van urine
Zodra het mogelijk is worden deze hulpmiddelen verwijderd. Meestal is dit de eerste of tweede dag na de operatie. De drain blijft meestal vijf dagen zitten en wordt samen met het verband verwijderd door de verpleegkundige.
Na een teen-/ voorvoetamputatie
Indien de wond open wordt gelaten, zal de verpleegkundige deze dagelijks verbinden en indien afgesproken spoelen. Zowel een open als dichte wond wordt droog verbonden met absorberende gazen om eventueel wondvocht op te vangen en de wond te beschermen. Speciaal schoeisel is vaak een vereiste om de druk bij het lopen zo goed mogelijk over het resterende deel van de voet te kunnen verspreiden. De verpleegkundige vraagt deze aan bij een leverancier van medische en orthopedische hulpmiddelen.
Mobiliseren naar kunnen, het advies is om bij een teenamputatie of (voor)- voet amputatie onbelast te mobiliseren. Dit in verband met de wondgenezing. Indien dit moeizaam gaat en u aan de randvoorwaarden voldoet die zijn opgesteld dan kan er een darcoschoen aangemeten worden. Overleg voor het aanmeten, dient gedaan te worden met een arts of vaatverpleegkundige.
Na een onder- of bovenbeenamputatie
Na een onder- of bovenbeenamputatie is er sprake van een zogenaamde amputatiestomp. Deze stomp wordt na de operatie verbonden met een zogenaamd stompverband. Dat verband wordt stevig aangebracht om de stomp goed te kunnen modelleren voor een eventuele prothese (kunstvoeten of been; infuus voor toediening van vocht en medicijnen; een slangetje in het been om bloed af te voeren (drain); een blaaskatheter voor afloop van urine. Dit verband moet vijf dagen blijven zitten. Vervolgens wordt de stomp droog verbonden en op een speciale manier gezwachteld door de verpleegkundige. Als de wond goed geneest en u komt in aanmerking voor een prothese wordt gestart met een speciaal verband, het zogeheten zinklijmverband. Het zinklijmverband wordt vaak al op dag 5 aangebracht, na de eerste wondinspectie. Dit verband wordt twee keer per week verwisseld door de gipsmeester. Indien u niet in aanmerking komt voor een prothese, wordt de stomp met een absorberend verband verbonden totdat de wond droog is. De wond bevat hechtingen die minimaal drie weken moeten blijven zitten. Ze worden verwijderd door de verpleegkundige of tijdens een controleafspraak op de polikliniek.
Het advies is om bij een onder- of bovenbeenamputatie 3x daags buikligging toe te passen, om contractuur van de heup en van de knie tegen te gaan. Indien buikligging niet mogelijk is dan 3x daags plat liggen op de rug. Knie zoveel mogelijk gestrekt houden in verband met de mogelijkheid voor het aanmeten van een (eventuele) prothese. Mobiliseren naar kunnen.
Adviezen
- Draag eigen kleding in plaats van een pyjama.
- Gebruik het bed alleen als u echt moet rusten.
- Nuttig de maaltijden zittend op een stoel.
- Probeer activiteiten zoveel mogelijk zelf te doen, zoals wassen en aankleden, en het ritme van thuis te handhaven.
Mogelijke complicaties en risico’s
Geen enkele operatie is zonder risico’s. Zo zijn er ook bij deze operatie complicaties mogelijk, die eigenlijk bij alle operaties kunnen voorkomen, zoals longontsteking, trombose of longembolie. Daarnaast zijn er nog enkele voor deze operatie specifieke complicaties mogelijk.
De meest gevreesde complicaties zijn de volgende:
- Nabloeding: kort na de operatie kan in het wondgebied een bloeding ontstaan uit een van de vele slagadertjes die bij de operatie zijn doorgesneden. Door middel van een drukverband wordt getracht de bloeding te stelpen.
- Wondnecrose: als de wonddoorbloeding in de wondranden toch onvoldoende is, kan er weefselversterf optreden waardoor de wondranden loslaten. Indien er sprake is van weefselversterf kan de arts dit ‘dode’ weefsel verwijderen.
- Wondinfectie: als de amputatie vanwege een infectie uitgevoerd moest worden, of het niveau te laag gekozen is, bestaat er een verhoogde kans op het optreden van een wondabces. De wondzorg is er dan ook op gericht om de infectie te bestrijden.
- Fantoom- of spookpijn: prikkelingen van de doorgesneden zenuwen door wondvocht of een hechting kan een pijn geven die uit de geamputeerde voet lijkt te komen. De bij de amputatie doorgesneden zenuwen blijven prikkels doorgeven naar de hersenen alsof het geamputeerde lichaamsdeel er nog is. Dit kan vreemd aanvoelen of pijn doen. Hinderlijke fantoomverschijnselen zijn tegenwoordig met medicijnen redelijk te controleren.
- Doorliggen (decubitus): vooral aan de hak van het niet geopereerde been en op de stuit kunnen doorligplekken ontstaan. Hiervoor worden altijd zo veel mogelijk voorzorgsmaatregelen getroffen. Er wordt een kussen onder de andere hak geplaatst ter bescherming en er wordt een dekenboog overheen gezet om druk op de hak te voorkomen.
- Dwangstand: pijn en onvoldoende oefening kan tot gevolg hebben dat u minder gaat bewegen. Het gewricht kan hierdoor niet meer alle voorheen gebruikelijke bewegingen uitvoeren. Hierdoor kan een zogeheten dwangstand (contractuur) in het knie- of heup gewricht ontstaan waardoor het lopen met een prothese moeilijker, of zelfs onmogelijk kan worden.
Na de behandeling
De periode na de operatie is gericht op lichamelijk herstel van de wond en de ontwikkeling van de functie in het restant van het geamputeerde lichaamsdeel. De fysiotherapeut oefent dagelijks met u.
Voor iedere amputatie bestaat er een prothese. De revalidatiearts bekijkt of en welke prothesevoorziening er in uw nieuwe situatie mogelijk is. De mogelijkheden daarvan hangen sterk af van uw lichamelijke conditie, bijkomende ziekte of gebreken, het amputatieniveau en de amputatiestomp.
Ook de duur van uw verblijf in het ziekenhuis is onder meer hiervan afhankelijk.
Er bestaan mogelijkheden om te revalideren in een revalidatie-instelling. Dit kan klinisch (tijdens een opname) of poliklinisch. De revalidatiearts bekijkt samen met u welke revalidatiemogelijkheid voor u het beste is. Indien uw lichamelijke conditie nog onvoldoende is om aan het ‘intensieve’ revalidatietraject te beginnen, kan het zijn dat u ter overbrugging eerst naar een verpleeghuis gaat om verder aan te sterken.
Hoe goed u in de toekomst weer kunt functioneren, verschilt per persoon. Dit hangt onder meer af van factoren als de oorzaak van de amputatie, uw leeftijd, uw lichamelijke conditie en uw motivatie om bepaalde dingen weer te kunnen doen.
Wanneer u het ziekenhuis mag verlaten krijgt u een afspraak mee voor de poliklinische controle.
Wanneer moet u contact opnemen?
Het is belangrijk om bij de volgende symptomen contact op te nemen:
- temperatuur hoger dan 38.5°C;
- roodheid of zwelling van de stomp of wond.
Neem tijdens kantooruren contact op met de polikliniek Chirurgie.
Neem buiten kantooruren contact op met de Spoedeisende Hulp.
De telefoonnummers vindt u onder ‘Contactgegevens’.
Verblijft u in een revalidatie- of verpleeghuis? Dan kunt u terecht bij de revalidatie- of verpleeghuisarts.
Leefregels
Het is belangrijk dat u zich zo goed mogelijk houdt aan de onderstaande leefregels:
Algemeen
- Rook bij voorkeur niet. Roken vertraagt de wondgenezing, wat vooral bij een amputatie erg belangrijk is.
- Om dwangstand te voorkomen is het noodzakelijk dat:
- u, in geval van een onderbeenamputatie, dagelijks regelmatig uw knie strekt. Ook kunt u een paar maal per dag een half uur een zandzakje op de stomp leggen, terwijl uw been gestrekt zoveel mogelijk horizontaal ligt, bijvoorbeeld op bed of op een stoel. Door het gewicht van het zandzakje wordt de knie gestrekt. Dit kan dwangstand voorkomen.
- u, in geval van een amputatie door het kniegewricht of een bovenbeenamputatie, twee tot drie keer per dag een half uur op uw buik gaat liggen. Hierdoor wordt het bovenbeen de andere kant op gedrukt en zo wordt dwangstand van de heup voorkomen.
Deze leefregels gelden alleen als u niet of weinig met een prothese loopt. Als u met een prothese loopt, is er voldoende spieractiviteit en ontstaat een dwangstand niet snel.
Douchen/ baden
- Douchen en baden mag als er geen verband (of zinklijmverband) op de stomp zit en pas nadat de hechtingen zijn verwijderd.
- Houdt u een watertemperatuur van maximaal 38°C aan, om verweking van de wond te voorkomen.
Medicijnen
- Als u antistollingsmedicijnen gebruikt, regelt de afdeling de eerste afspraak met de trombosedienst.
- U krijgt een medicijnlijst mee als u met ontslag gaat. Dit is tevens uw recept waarmee u bij de apotheek uw medicijnen kunt halen
- Als u pijn heeft mag u paracetamol nemen (maximaal 4 gram/dag)
Werken
- U kunt weer werken nadat de wond genezen is en u zich hiertoe in staat voelt.
Wondverzorging
- Bij wondlekkage dient u de wond te verbinden met absorberende gazen. Indien u dit zelf niet kunt of durft, kan er een verpleegkundige via de thuiszorg worden ingeschakeld.
Patiëntenverenigingen
Een amputatie kan nogal wat gevolgen hebben voor het dagelijks leven, niet alleen lichamelijk, maar ook geestelijk. Naast het verlies van de functie van de voet of het been is een amputatie soms ook zichtbaar. Veel mensen ervaren een amputatie als een verlies en gaan door een rouwproces om dit verlies te verwerken. Mocht u behoefte hebben aan lotgenotencontact, meer informatie of belangenbehartiging, dan kunt u hiervoor bij onderstaande verenigingen terecht.
Korter maar Krachtig (KMK)
Deze vereniging voor geamputeerden is opgericht voor mensen met een amputatie en/of reductie van één of meerdere ledematen. De vereniging is bundeling van alle belangenorganisaties voor geamputeerden.
www.kortermaarkrachtig.com
Vereniging van Vaatpatiënten
De Vereniging van Vaatpatiënten behartigt de belangen van patiënten met vaatproblemen.
Postbus 123
3980 CC Bunnik
Tel: 030-659 4651
www.vvvp.nl
Vragen
Heeft u na het lezen van deze folder nog vragen? Neem dan contact op met uw behandelend specialist of huisarts.
Contactgegevens
Catharina Ziekenhuis
040 – 239 91 11
www.catharinaziekenhuis.nl
Spoedeisende Hulp
040 – 239 96 00
Polikliniek Chirurgie
040 – 239 71 50
Verpleegafdeling Chirurgie
040 – 239 75 50
Routenummers en overige informatie over de afdeling Chirurgie kunt u terugvinden op www.catharinaziekenhuis.nl/chirurgie
