Vernauwing van de beenslagader (Folder)
5623 EJ Eindhoven
040 - 239 91 11

Vernauwing van de beenslagader (Folder)
U wordt binnenkort onderzocht of behandeld aan een vernauwing van de beenslagader. In medische termen noemt men dit perifeer arterieel vaatlijden. In deze folder vindt u informatie over de gebruikelijke gang van zaken rondom de operaties bij een vernauwing van de beenslagader. Het is goed om u te realiseren dat voor u persoonlijk de situatie anders kan zijn dan is beschreven.
Ligging en functie van de beenslagader
In het menselijk lichaam worden zuurstof en andere bestanddelen vervoerd van het hart naar de weefsels door middel van de bloedsomloop. De bloedsomloop is globaal in te delen in slagaders en aders. Slagaders, ook wel arteriën genoemd, zijn bloedvaten die het zuurstofrijke bloed van het hart naar de weefsels toe vervoeren. Aders, ook wel venen genoemd, zijn bloedvaten die het zuurstofarme bloed van de weefsels afvoeren terug naar het hart. Deze pompt het bloed vervolgens naar de longen, waar opnieuw zuurstof kan worden opgenomen.
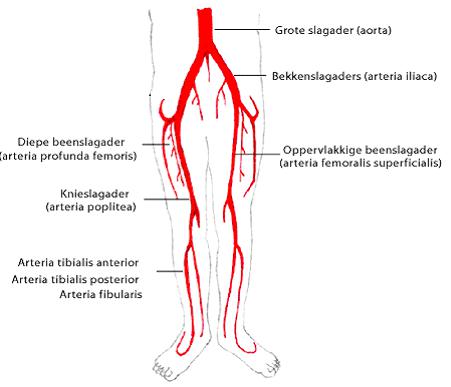
Op de afbeelding (zie pagina 3) ziet u het verloop van de slagaders naar de benen. De grote slagader (aorta) vertakt zich eerst in de twee bekkenslagaders. Ter hoogte van de lies veranderen de bekkenslagaders van naam en worden de beenslagaders genoemd (arteria femoralis communis). De beenslagaders vervoeren het bloed vanuit de grote slagader naar de benen. De beenslagader splitst zich in twee takken: de diepe beenslagader (arteria profunda femoris) en de oppervlakkige beenslagader (arteria femoralis superficialis).
Ter hoogte van de kniekuil verandert de oppervlakkige beenslagader van naam en wordt dan de knieslagader genoemd (arteria poplitea). Ter hoogte van het onderbeen splitst de knieslagader in drie belangrijke takken: de arteria tibialis anterior, de arteria fibularis en de arteria tibialis posterior.
Beschrijving van de aandoening
Door slagaderverkalking ofwel artherosclerose kan er een vaatvernauwing in de beenslagaders ontstaan, ook wel perifeer vaatlijden genoemd. Slagaderverkalking ontstaat doordat op een bepaalde plaats in de vaatwand bloedplaatjes, cholesterol en gladde spiercellen zich opeenhopen. Deze ophopingen noemen we plaques. Dit begint met een kleine beschadiging van de gladde binnenwand van het bloedvat. Wanneer het lichaam probeert de beschadiging te herstellen, klonteren bloedplaatjes samen op de beschadigde plaats. Op deze plaque kan zich uiteindelijk ook kalk afzetten waardoor deze verhardt (sclerose). Hierdoor wordt de ruimte in het bloedvat kleiner, vandaar de term vaatvernauwing.
Als een bloedvat zich steeds verder vernauwt, zodat het vat geheel dicht zit, is er sprake van een afsluiting. Door een vernauwing of afsluiting van een slagader naar de benen kan er minder of zelfs geen bloed door de slagader stromen. Daardoor ontstaat er een gebrek aan zuurstof in het been. Afhankelijk van de ernst van het zuurstoftekort kan dit leiden tot verschillende klachten.
Klachten
Een vernauwing of zelfs volledige verstopping van een slagader hoeft niet altijd aanleiding te geven tot (ernstige) klachten. Soms worden door het lichaam kleine nieuwe bloedvaatjes gevormd die de vernauwing of verstopping overbruggen waardoor de bloedvoorziening toch voldoende blijft. Deze bloedvaatjes worden ook wel collateralen genoemd.
Klachten die kunnen voorkomen zijn:
Etalagebenen (Claudicatio intermittens)
De beenspieren hebben bij inspanning veel meer bloed en zuurstof nodig dan in rust. Daardoor kan vooral bij inspanning verzuring van de spieren optreden waardoor er een krampachtige pijn ontstaat. Na een eindje wandelen, kan dan pijn ontstaan in één of beide benen. Na een korte tijd rusten, verdwijnt de pijn en kunt u weer een eindje verder lopen.
Rustpijn
Het is ook mogelijk dat er zo weinig bloed naar de benen stroomt dat er zelfs in rust, of ’s nachts in bed, pijn ontstaat. Dit wordt rustpijn genoemd. Wanneer u dan het been uit het bed laat hangen of in een stoel gaat zitten, wordt de pijn soms minder erg. Dit komt omdat de zwaartekracht de bloedtoevoer net voldoende verbetert om de rustpijn op te heffen.
Afstervingsproces
Als er nauwelijks doorbloeding is, is de kans op wondjes en infecties groot. Wanneer deze infectie zich uitbreidt kan het weefsel afsterven, wat zich uit in donkerblauwe of zwarte verkleuringen. Dit wordt necrose, bij een droge wond, of gangreen (‘koudvuur’), bij een natte wond, genoemd. Soms ontstaan er wonden die niet genezen of sterven één of meerdere tenen af. Zonder operatie waarbij de doorbloeding wordt hersteld, is een amputatie van het betreffende been dan dikwijls niet te vermijden.
Andere klachten van vernauwing kunnen zijn: koude voeten, verminderde haargroei op de benen, verdikte teennagels (vaak met schimmelinfectie) en vertraagde nagelgroei. Door de slechtere doorbloeding kunnen de benen bleek worden bij optillen en rood verkleuren bij laten afhangen van de benen.
Diagnose en onderzoek
Er bestaan verschillende onderzoeken waarmee vastgesteld kan worden of u een vernauwing van de beenslagader heeft.
Doppler-onderzoek
Wanneer er sprake is van een vernauwing in een bloedvat, is de bloeddruk áchter de vernauwing lager dan vóór de vernauwing. De arts vergelijkt daarom de bloeddruk ter hoogte van de armen, met de bloeddruk ter hoogte van de enkels. Dit gebeurt met behulp van een bloeddrukmeter en een Doppler-apparaat. Een Doppler-onderzoek geeft informatie over de stroomsnelheid van het bloed in uw benen. Het is een pijnloos onderzoek. Als een bloeddrukverschil wordt gevonden, wijst dit op een mogelijke onderliggende vernauwing van de slagader.
Duplex-onderzoek
Bij een duplex wordt een doppler-onderzoek gecombineerd met echografie. Dit onderzoek vindt plaats op het vaatlaboratorium. Bij echografie wordt gebruik gemaakt van geluidsgolven die voor het menselijk oor niet waarneembaar zijn. Deze geluidsgolven dringen door in het lichaam, worden teruggekaatst door de bloedstroom en vormen vervolgens een beeld dat te zien is op een beeldscherm. Het uitzenden en weer opvangen van de geluidsgolven gebeurt met een apparaatje dat eruit ziet als een soort microfoon. Hiermee kan de aard en de ernst van de vernauwing of verstopping in het bloedvat in beeld worden gebracht. Ook duplex-onderzoek is pijnloos.
Angiografie
De beste onderzoeksmethode met de meest betrouwbare informatie over een bloedvat is angiografie. Met behulp van contrastvloeistof, die via een katheter in een slagader wordt ingebracht (meestal in de lies), kunnen in principe alle bloedvaten onder röntgendoorlichting zichtbaar worden gemaakt. Dit onderzoek is echter veel minder patiëntvriendelijk. Er moet een prikgaatje in uw lies worden gemaakt om de katheter in het bloedvat te brengen, contrastvloeistof wordt toegediend en u moet na afloop blijven liggen om te voorkomen dat de aangeprikte slagader problemen gaat geven. Een dergelijk onderzoek wordt daarom ook pas in tweede instantie uitgevoerd.
MRI-scan
MRI is een onderzoeksmethode waarbij met behulp van magnetische technieken delen van het menselijk lichaam in beeld gebracht worden. Er wordt gebruik gemaakt van een grote magneet met een sterk magnetisch veld, waarin kleine bouwsteentjes van het lichaam in trilling worden gebracht. Dit noemt men resonantie. Een computer zet deze trilling om in beeld. Deze techniek heet Magnetic Resonance Imaging (MRI). Door contrastmiddel toe te dienen via een infuus, worden de bloedvaten beter zichtbaar. Op beelden van de bloedvaten is precies te zien waar zich vernauwingen, scheurtjes of andere afwijkingen bevinden. Het onderzoek is pijnloos. Meer informatie over het onderzoek vindt u in de folder ‘MRI-onderzoek’.
Behandelingen
Afhankelijk van de ernst van de situatie en om welke slagader het gaat, zijn er verschillende mogelijkheden:
- een conservatieve behandeling en beperking van aanwezige risicofactoren;
- dotteren;
- een operatieve behandeling.
Conservatieve behandeling
Onder conservatieve behandeling worden alle behandelingen verstaan, die niet operatief zijn. De conservatieve behandeling is gericht op het beperken van aanwezige risicofactoren en/of behandeling met medicijnen.
Beperken van aanwezige risicofactoren
Iemand met vaatvernauwing kan zelf aan zijn gezondheid werken door zo gezond mogelijk te leven. Leefregels, goede voetverzorging en gesuperviseerde looptherapie (GLT) dragen hieraan bij. Hieronder wordt dit verder toegelicht.
Leefregels
- Rook niet! Als u rookt, is stoppen met roken het allerbelangrijkst. Roken heeft namelijk een zeer schadelijke invloed op de slagaderen. Door het roken wordt de wand van de bloedvaten voortdurend geprikkeld, waardoor slagaderverkalking zich sneller ontwikkelt. Heeft u hulp nodig om te stoppen met roken? In het Catharina Ziekenhuis is er een “stoppen met roken” polikliniek. Vraag uw verpleegkundige om meer informatie hierover.
- Beweeg regelmatig. Dit hoeft geen marathontraining te zijn, regelmatig bewegen is echter belangrijk om (verdere) aderverkalking zo veel mogelijk te voorkomen. Aanbevolen wordt om minimaal 3x per week 20 minuten te lopen. Uw huisarts of vaatspecialist kan u hier meer over vertellen.
- Beperk uw alcoholgebruik; voor zowel vrouwen als mannen geldt maximaal 1 glas per dag.
- Bestrijd of voorkom overgewicht; dit is in veel opzichten belangrijk. Bij suikerziekte (diabetes) kunnen de waarden van de suikers erdoor verbeteren. Verhoogde bloedvetten (cholesterol) en een verhoogde bloeddruk kunnen op een normaal niveau komen en de belasting voor hart, bloedvaten, botten en gewrichten wordt verminderd
- Hebt u een hoge bloeddruk (hypertensie)? Zorg dan dat deze goed wordt behandeld.
- Zorg dat uw cholesterolgehalte goed is. Zorg daarom dat u gezond eet en laat uw huisarts regelmatig uw cholesterolgehalte testen. Soms is het nodig om een te hoog cholesterol met medicijnen te behandelen. U kunt hiervoor bij uw huisarts terecht.
Goede voetverzorging
Bij elke doorbloedingsstoornis van de benen zijn de voeten de meest kwetsbare delen. Versterfplekjes treden meestal het eerst aan de tenen op, bij bedlegerige patiënten het eerst aan de hielen (door druk op de onderlaag). Een kleine verwonding (bijvoorbeeld bij het nagelknippen) kan bij vaatpatiënten al versterf of gangreen veroorzaken, vooral wanneer iemand suikerziekte heeft. Het is daarom belangrijk om maatregelen te nemen die dit kunnen voorkomen, zoals:
- Inspecteer de voeten dagelijks: bij sommige doorbloedingsstoornissen is het gevoel verminderd. Pijn wordt dus niet of te laat gevoeld. Let op blaren, kloven, schrammen, wondjes, donker gekleurde plekjes, ook verkleuringen onder de nagels. Raadpleeg bij afwijkingen uw huisarts.
- Was de voeten elke dag in handwarm water (controleer de temperatuur van tevoren met uw hand of elleboog). Voeg geen irriterende middelen aan het water toe, maar gebruik een milde zeep. Het voetbad mag niet langer dan 10 minuten duren, anders wordt de huid te week.
- Droog uw voeten na het voetbad goed af, ook tussen de tenen. Wrijf niet hard. Leg nu en dan de voeten in de zon te drogen.
- Na het afdrogen: zweterige voeten inpoederen met talkpoeder; droge voeten licht invetten of met (baby-)olie insmeren. De crème niet tussen de tenen aanbrengen, de huid wordt daar anders te vochtig. Een droge hielhuid moet eenmaal daags met een vette crème, lanoline of vaseline worden ingewreven.
- Toch een wondje opgelopen? Dep het minste of geringste wondje met 70% alcohol. Breng nooit zalf, of een ‘nat verbandje’ op een wondje aan.
- Koude voeten? Draag in bed bijvoorbeeld schapenwollen slofjes. Gebruik nooit een hete kruik bij koude voeten, vanwege de kans op brandwonden.
- Knip de teennagels voorzichtig en bij goed licht. Knip de teennagels recht af, niet te kort. Knip nooit in de hoeken of opzij. Week uw voeten voor het knippen ongeveer 10 minuten in handwarm water, dan zijn ze zachter. U kunt de nagels ook na het voetbad knippen.
- Draag goed passende sokken zonder harde naden of stoppen. Verschoon uw sokken dagelijks.
- Draag goed passende schoenen, die niet knellen. De tenen moeten ruimte hebben en vrij kunnen bewegen in alle richtingen.
- Controleer de binnenkant van uw schoenen regelmatig op scherpe oneffenheden of losse ingevallen steentjes. Die voelt u niet altijd op tijd tijdens het dragen.
- Loop nooit op blote voeten of kousenvoeten, noch thuis, noch buiten.
- Loop niet te lang achtereen; las voldoende rustpauzes in en inspecteer na elke wandeling opnieuw de voeten (met name in de vakantie).
- Laat likdoorns en eeltplekken deskundig verwijderen zonder dat dit gaat bloeden. Laat dit door een pedicure of door een arts doen, die van uw vaatlijden op de hoogte is.
- Neem bij twijfel contact op met uw huisarts of vaatspecialist.
- Moet er een kleine ingreep aan de tenen of voeten plaatsvinden (zoals het verwijderen van een nagel). Ga hiervoor altijd naar het ziekenhuis, bij voorkeur naar het ziekenhuis waar u onder behandeling bent voor uw vaataandoening.
Looptraining
Looptraining is het bevorderen van de bloedsomloop door elke dag te wandelen. Door deze regelmatige belasting worden de spieren in het been geoefend. Door looptraining kan de pijnvrije loopafstand meestal vergroot worden. Onderzoek heeft uitgewezen dat looptraining effectief iis als u minimaal drie keer per week een half uur loopt, zes maanden lang. Meer is nog beter. Door de looptraining wordt u zich bewuster van de rol die uw vaatziekte speelt in uw leven. Een voorbeeld van een trainingsprogramma is beschreven in de folder ‘Looptraining, lopen, lopen, lopen’ van de Vereniging van Vaatpatiënten.
Behandeling met medicijnen
Van veel middelen wordt beweerd dat ze werkzaam zijn tegen vaatziekten. Maar helaas bestaat het wondermiddel tegen vaatziekten niet. Er zijn geen middelen waarmee vaatziekten de wereld uit geholpen kunnen worden. Wel zijn medicamenten ter vermindering van risicofactoren volop beschikbaar. Verschillende soorten medicijnen vervullen een ondersteunende rol bij de behandeling. Er bestaan officieel geregistreerde medicijnen, alternatieve middelen, vitaminen en ‘gezondheidspreparaten’. Soms zijn ze alleen op recept verkrijgbaar bij de apotheek, soms zijn ze te koop bij de drogist of in de supermarkt. De werking van sommige medicijnen kan elkaar beïnvloeden, of invloed hebben op andere organen dan alleen het vaatstelsel. Overleg het gebruik van medicijnen daarom met uw behandelend arts.
Dotteren
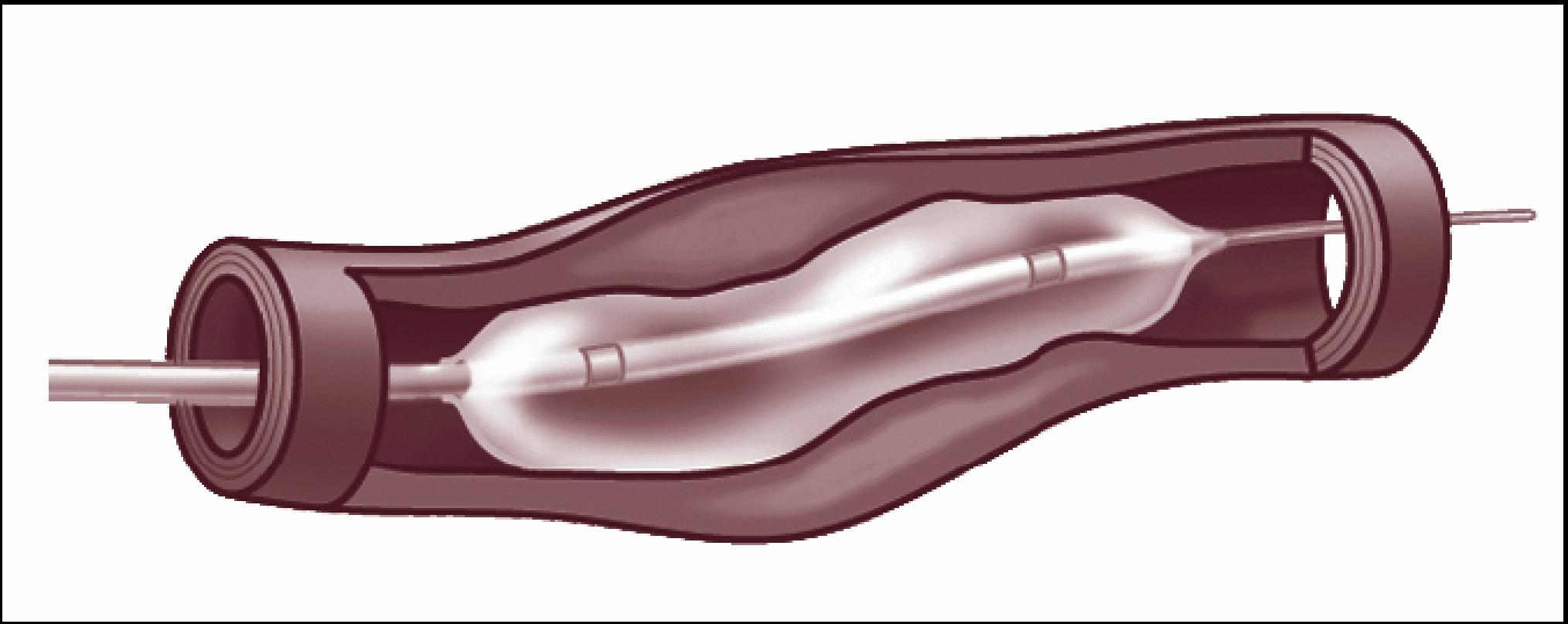
Dotteren ook wel PTA (Percutane Transluminale Angioplastiek) genoemd is een veel gebruikte behandeling waarbij met behulp van een ballon de vernauwde slagader van binnenuit weer doorgankelijk wordt gemaakt. In de regel wordt gekozen voor een dotterbehandeling als met conservatieve therapie onvoldoende resultaat wordt verkregen of als herstel van de bloeddoorstroming op korte termijn nodig is. De behandeling wordt uitgevoerd door een radioloog of vaatchirurg.
Bij deze behandeling wordt eerst een katheter ingebracht, meestal in de liesslagader. Vervolgens wordt contrastvloeistof ingespoten, dat de binnenkant van de slagader zichtbaar maakt, waarna een röntgenfoto (angiogram) wordt gemaakt. De radioloog of vaatchirurg kan nu bepalen waar de vernauwing zich precies bevindt. Een kleine ballon wordt over een voerdraad naar de vernauwde slagader geschoven en ter hoogte van de vernauwing opgeblazen. De vaatwand wordt opgerekt, waardoor de bloeddoorstroming zich herstelt. Soms wordt een stent gebruikt. Dit is een soort metalen buisje dat ervoor zorgt dat de vaatwand in zijn opgerekte positie blijft en de behandeling ook op langere termijn effectief is.
In vergelijking met een operatie is dotteren voor u minder belastend, duurt de opname korter en gaat het herstel sneller. Daarom heeft dotteren de voorkeur boven een operatie. Vooral korte en op zichzelf staande vernauwingen zijn hiervoor geschikt. Zeer lange vernauwingen of meerdere vernauwingen over een grotere afstand lenen zich er in het algemeen minder goed voor.
Na het dotteren kan soms een plaatselijke reactie van de vaatwand optreden waardoor het bloedvat zich weer vernauwt (restenosering). Ook kan in een gedotterd bloedvat na verloop van tijd opnieuw een vernauwing ontstaan.
Met een ballonnetje wordt het bloedvat opgerekt
Na het dotteren of PTA (Percutane Transluminale Angioplatiek)
Na de behandeling wordt u terug naar de verpleegafdeling gebracht. De radioloog of vaatchirurg heeft een klein gaatje gemaakt in de slagader om zo de dotterbehandeling uit te kunnen voeren. Na afloop wordt de punctieplaats gesloten middels een klein plugje, of krijgt u een strak drukverband. Bij beide mogelijkheden moet u na de behandeling een aantal uren plat in bed blijven liggen om het risico op een nabloeding zo klein mogelijk te maken.
De verschillende operaties
Wanneer u een vernauwing heeft in één of meerdere beenslagaders, dan kan een operatie worden overwogen. U wordt hiervoor doorverwezen naar de vaatchirurg. De vaatchirurg bepaalt of u in aanmerking komt voor een operatie. Deze keuze wordt vooral bepaald aan de hand van de ernst van de klachten. Verder spelen de ernst van de vernauwing, uw lichamelijke conditie en uw leeftijd ook een rol.
Er zijn vele soorten operaties. Alle vormen van vaatchirurgie zijn gebaseerd op een van de volgende principes:
- schoonmaken van de binnenwand;
- maken van een omleiding.
De specialist bepaalt voor welke operatietechniek u in aanmerking komt en bespreekt dit met u voor de operatie.
De operatie vindt plaats onder spinale anesthesie ofwel een ruggenprik.
Schoonmaken van de binnenwand
Het schoonmaken van de binnenwand wordt ook wel endarteriëctomie genoemd. Hierbij wordt de slagader in de lengte geopend, waarna de inhoud, bestaande uit bloedklonters, kalk en de zieke binnenlaag, wordt verwijderd met behulp van fijne instrumenten. Een glad binnenoppervlak blijft zo achter. Daarna wordt het bloedvat weer gesloten. Om te voorkomen dat het bloedvat door het hechten weer opnieuw gaat vernauwen, wordt het meestal niet direct dichtgehecht, maar wordt een smal reepje van een ader of van kunststof in de opening gehecht. Dit noemen we een patch. Hierdoor wordt het bloedvat iets wijder dan normaal. Dat is gunstig, omdat zich later toch weer een nieuwe binnenlaag vormt, die enkele millimeters dik kan worden, waardoor het bloedvat nauwer wordt.
Maken van een omleiding
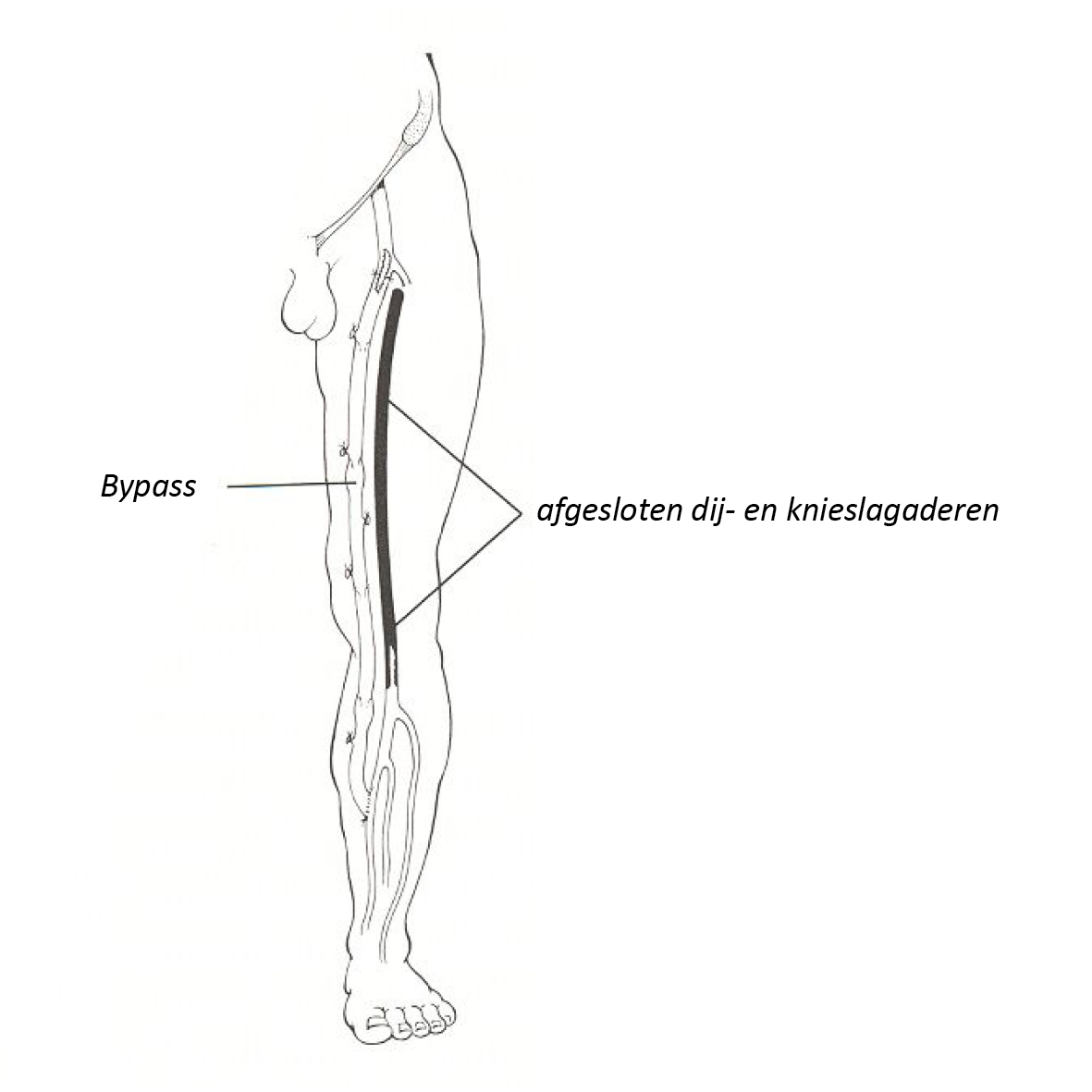
Een omleiding (bypass) is een overbrugging. Hierbij blijft de afgesloten slagader op zijn plaats, maar er wordt een nieuw bloedvat langs gelegd. Dat nieuwe bloedvat (een ader of een vaatprothese van kunststof) wordt vóór en voorbij de afsluiting aan de slagader aangesloten, zodat het bloed, dat niet door de afsluiting kan stromen, nu wel via een omweg op de plaats van bestemming komt. De afsluiting wordt dus overbrugd met een nieuw bloedvat.
Als omleiding gebruikt men in de benen bij voorkeur een eigen ader, die u zonder bezwaar kunt missen. Meestal wordt daarvoor een oppervlakkige ader gebruikt, die aan de binnenkant van het dijbeen loopt.
Pre-operatieve screening en anesthesie
U wordt geopereerd en bent daarom doorverwezen naar de polikliniek Pre-operatieve screening. Op deze polikliniek bekijkt de anesthesioloog of de operatie voor u extra gezondheidsrisico’s met zich meebrengt. Tijdens dit gesprek bespreken we de verdoving (anesthesie) en pijnstilling met u. We bespreken waarop u moet letten met eten, drinken en roken op de dagen rondom de operatie. Daarnaast spreken we af hoe u op die dagen uw medicijnen gebruikt. Dit geldt ook voor bloedverdunners. Omdat we uw medicijnen willen controleren krijgt u ook een afspraak bij de Apotheek. Zorg dat u tijdens deze afspraak een actueel medicijnen overzicht of medicijnpaspoort bij de hand heeft als u medicijnen gebruikt. Ook vragen we u om bij uw eigen apotheek toestemming te verlenen voor het digitaal delen van de medicatiegegevens.
Ter voorbereiding op deze afspraken vragen we u een vragenlijst in te vullen. Deze vragenlijst staat voor u klaar in MijnCatharina. Het is belangrijk dat u deze vragenlijst zo snel mogelijk invult. Nadat u de vragenlijst heeft ingevuld, plannen wij voor u een afspraak bij de Apotheek en een afspraak bij de polikliniek Pre-operatieve screening. Soms zijn dit telefonische afspraken; soms nodigen we u uit voor een bezoek op de polikliniek. Dit hangt af van de antwoorden op de vragenlijst en de operatie die u krijgt.
Bij de Apotheek en de polikliniek Pre-operatieve screening kunt u alleen op afspraak terecht.
De Apotheek is telefonisch bereikbaar van maandag t/m vrijdag tussen 09.00 en 16.00 uur via telefoonnummer 040 – 239 87 20.
De polikliniek Pre-operatieve screening is telefonisch bereikbaar van maandag t/m vrijdag tussen 08.00 en 17.00 uur via telefoonnummer 040 – 239 85 01.
Meer informatie over pre-operatieve screening en verdoving vindt u in de folder ‘Anesthesie‘.
De opname
Voor een operatie van een vernauwing van de beenslagader wordt u opgenomen op de afdeling Kortverblijf & dagverpleging of de verpleegafdeling Chirurgie.
Op de dag van de opname kunt u zich aan de balie van de met u afgesproken verpleegafdeling melden. Een verpleegkundige brengt u vervolgens naar uw kamer en informeert u over de verdere gang van zaken op de afdeling.
Nadat de verpleegkundige u heeft geholpen met het installeren op de kamer, voert deze een aantal controles bij u uit zoals het meten van uw temperatuur. Tenslotte kan er nog bloed bij u afgenomen worden.
De dag van de operatie
Op de dag van de operatie krijgt u mogelijk medicatie voor de operatie. Afhankelijk van uw medische voorgeschiedenis treffen we nog andere voorbereidingen waarover we u dan inlichten.
Zodra u aan de beurt bent, wordt u in bed door de verpleegkundige naar de voorbereidingskamer gebracht. Wanneer de operatiekamer gereed is, wordt u vanuit hier door de operatieassistent opgehaald. Als dit is afgesproken, brengt de anesthesist eerst een slangetje in de rug in voor de pijnstilling, waarna u de narcose krijgt toegediend.
Na de operatie
Na de operatie wordt u eerst naar de uitslaapkamer (recovery) gebracht. Zodra uw toestand stabiel is, wordt u overgebracht naar de verpleegafdeling voor verder herstel. Direct na de operatie bent u door een aantal slangen verbonden met apparaten. Dat kunnen zijn:
- een infuus voor toediening van vocht en medicijnen;
- mogelijk een of meerdere slangetjes in het been om bloed af te voeren (drain);
- soms een slangetje via uw plasbuis in uw blaas (blaaskatheter) voor afloop van urine.
Zodra het mogelijk is worden deze hulpmiddelen verwijderd. Meestal is dit de eerste of tweede dag na de operatie.
Na de operatie worden de volgende zaken regelmatig gecontroleerd, zowel op de uitslaapkamer als op de verpleegafdeling:
- het kloppen van de slagaders op de voet;
- lekkage van de wond;
- de temperatuur van de voeten en benen;
- de bloeddruk.
Na de operatie moet u zo snel mogelijk weer gaan lopen zodat het bloed goed door kan stromen. Indien nodig wordt de fysiotherapeut gevraagd u hierbij te helpen.
De wond bevat een operatiepleister die door de verpleegkundige de derde dag na de operatie wordt verwijderd. Als het nodig is wordt de wond 1x daags verbonden met een absorberend verband totdat de wond droog is. De wond wordt vaak onderhuids gehecht. Er worden hechtpleisters (steristrips) op de huid geplakt die vijf dagen moeten blijven zitten.
Wanneer er hechtingen gebruikt zijn, moeten deze gebruikelijk een dag of tien blijven zitten, waarna ze door de huisarts verwijderd mogen worden.
Nut van bewegen gedurende ziekenhuisopname
Om uw herstel zo spoedig mogelijk te laten verlopen, is het belangrijk dat u snel weer begint met bewegen. Bewegen is belangrijk om trombose te voorkomen en ook om verlies van spierkracht tegen te gaan. Bovendien is uit onderzoek gebleken dat wanneer u rechtop zit, de ademhaling beter is. Luchtweginfecties komen daardoor minder voor.
Adviezen
- Draag stevige schoenen en uw eigen kleding in plaats van een pyjama.
- Gebruikt u thuis een hulpmiddel zoals: rollator, bril of gehoorapparaat? Neem deze mee, zodat u deze kunt gebruiken tijdens uw ziekenhuisopname.
- Gebruik het bed alleen als u echt moet rusten.
- Nuttig de maaltijden zittend op een stoel.
- Probeer activiteiten zoveel mogelijk zelf te doen, zoals wassen en aankleden, en het ritme van thuis te handhaven.
- Als de conditie het toelaat en het is veilig, loop dan regelmatig een stukje op de gang. Liever meerdere keren per dag een stukje, dan 1 keer een lang stuk en de rest van de dag niet meer. Vraag hulp aan een verpleegkundige indien nodig.
- Probeer na vertrek uit het ziekenhuis zelf of met hulp uw activiteiten weer op te bouwen. Vergroot dagelijks uw loopafstand.
Wist u dat ….
- U tussen uw 50ste en 70ste levensjaar gemiddeld 30% van uw spiermassa verliest.
- Na een week in bed liggen u weer 5% verliest.
- Als u minder dan 3x per dag loopt, u een 6x hogere kans heeft op functieverlies dan degenen die 3x of meer lopen.
- 10 dagen bedrust vergelijkbaar is met 15 jaar fysieke achteruitgang door veroudering.
Mogelijke complicaties en risico’s
Geen enkele operatie en behandeling is zonder risico’s. Zo zijn er ook bij deze operatie complicaties mogelijk, die eigenlijk bij allen kunnen voorkomen, zoals wondinfectie, longontsteking, trombose of longembolie. Daarnaast zijn er nog enkele voor deze operatie specifieke complicaties mogelijk.
Nabloeding
Nabloedingen kunnen optreden door een lekkage van de geopereerde slagader.
Ook kan er een afsluiting ontstaan in de vaatprothese of in een beenslagader. Als bovengenoemde complicaties zich voordoen, is helaas een nieuwe operatie noodzakelijk.
Afsluiting van de bypass
De kans is aanwezig dat na de operatie de bypass afgesloten raakt. Sommige oorzaken hiervan kunnen door een nieuwe operatie worden verholpen. Het komt echter ook voor dat de eigen slagaderen zo ernstig door de aderverkalking zijn aangetast, dat hierdoor een omleiding niet kan functioneren. Een normaal verschijnsel na deze operatie is dat het geopereerde been dikker wordt. Dit kan langere tijd ook zo blijven.
Trombose en longembolie
Bij trombose ontstaan er bloedstolsels in de bloedvaten. Als bloedstolsels een bloedvat afsluiten, ontstaat een embolie. Het weefsel dat door dit bloedvat wordt voorzien van zuurstof, krijgt dan te weinig bloed. Hierdoor kan schade aan dat weefsel ontstaan.
Om dit te voorkomen krijgt u gedurende opname, één keer per dag bloedverdunnende medicijnen (Fragmin ®) toegediend via een injectie, tenzij uw arts u iets anders voorschrijft. Wanneer u al bekend bent bij de trombosedienst, is dit waarschijnlijk anders. Een verpleegkundige geeft u hiervoor de benodigde instructies tijdens uw opname.
Infecties
Uiteraard zullen wij de operatiewond goed verzorgen om infecties te voorkomen.
Allergische reactie
Bij een allergische reactie reageert uw lichaam niet goed op bepaalde stoffen. Dit kan zich uiten als huiduitslag, galbulten of benauwdheid. Wanneer u allergisch bent voor jodium, is het erg belangrijk dat u dit aangeeft op de pre-operatieve screening.
Weer naar huis
Als alles goed gaat kunt u na ongeveer vier dagen het ziekenhuis weer verlaten. Bij ontslag krijgt u een afspraak mee voor de poliklinische controle bij de chirurg. Na ongeveer drie maanden volgt een Duplex-onderzoek om nog eens de doorgankelijkheid van de bloedvaten te meten. Meer informatie hierover leest u in de folder ‘Duplex onderzoek’.
Wanneer neemt u contact op met het ziekenhuis?
- Bij roodheid en/of zwelling van de wond;
- als uw temperatuur hoger is dan 38.5°C.
Neem in bovenstaande gevallen:
- tijdens kantooruren contact op met de polikliniek Chirurgie.
- buiten kantooruren contact op met de Spoedeisende Hulp (SEH).
De telefoonnummers vindt u onder ‘Contactgegevens’.
Leefregels na een operatie
Algemeen
- Bij voorkeur niet roken.
- Geen beperkingen in activiteiten. Indien u een wond in de lies of knieholte heeft, moet u er bij het zitten op letten dat u de wond niet afknelt.
Douchen/ baden
- Douchen mag nadat de operatiepleister verwijderd is.
- Baden mag na twee weken.
- Niet te warm baden of douchen (< 38°C) om verweking van de wond te voorkomen.
Medicatie
- Indien u antistollingsmedicijnen gebruikt, regelt de verpleegafdeling de eerste afspraak met de trombosedienst waarbij ze u thuis komen prikken.
- Als u naar huis gaat krijgt u een medicijnlijst mee. Dit is tevens uw recept waarmee u bij de apotheek uw medicijnen kunt halen.
- Bij pijn mag u zonodig paracetamol (maximaal 4 gram/dag).
Werken
U kunt weer werken als de wond genezen is.
Wondverzorging
- Als de wond gaat lekken moet u de wond verbinden met steriele, absorberende gazen. Deze kunt u kopen bij de apotheek.
- Steristrips mogen na vijf dagen door uzelf verwijderd worden.
- Wanneer er hechtingen op uw huid gebruikt zijn, moeten deze gebruikelijk een dag of tien blijven zitten, waarna ze door de huisarts verwijderd mogen worden.
Patiëntenvereniging
De onderstaande patiëntenvereniging behartigt de belangen van onder andere patiënten met een vernauwing van de beenslagader.
Harteraad
Postbus 300
2501 CH Den Haag
Tel: 088 – 1111 600
www.harteraad.nl
Vragen
Heeft u na het lezen van deze folder nog vragen, neem dan contact op met de polikliniek Chirurgie.
Contactgegevens
Catharina Ziekenhuis
040 – 239 91 11
www.catharinaziekenhuis.nl
Spoedeisende Hulp
040 – 239 96 00
Polikliniek Chirurgie
040 – 239 71 50
Verpleegafdeling Chirurgie
040 – 239 75 50
Routenummer(s) en overige informatie over de afdeling Chirurgie kunt u terugvinden op www.catharinaziekenhuis.nl/chirurgie